経皮的冠動脈インターベンション(PCI)とは?

閉塞または狭窄している冠動脈にステントやバルーンを挿入し、血管内腔を広げることで、血流を改善させる治療法。
日本では、急性心筋梗塞(AMI)に対して行う再灌流療法の第一選択となっている。
PCIの目的
- 生命予後の改善
- 心筋梗塞・不安定狭心症の発症予防
- 狭心症の諸症状の改善・QOLの向上
PCIの適応と禁忌
適応となる主な疾患
- 急性心筋梗塞
- 不安定狭心症
- 労作性狭心症
病変枝数による適応
| 病変部 | PCI | CABG | |
|---|---|---|---|
| 1枝・2枝病変 | LAD近位部病変あり | ⅠA | ⅡbC |
| LAD近位部(入口を除く)病変あり | ⅠC | ⅠA | |
| LAD入口部病変あり | ⅡbC | ||
| 3枝病変 | LAD近位部病変なし | ⅡbB | |
| LAD近位部病変あり | ⅢB | ||
| 保護されていない 左主幹部病変 | 入口部、体部の単独病変あるいは+1枝病変 | ⅡbC | |
| 分岐部病変の単独病変あるいは+1枝病変 | ⅢC/ⅡbC | ||
| 多枝病変 | ⅢC | ||
| A | 複数のランダム化試験(客観的に治療効果を評価することができる試験)あるいはメタ解析(複数の研究結果を統計して、より質の高い結果を得る方法)の結果によるもの |
|---|---|
| B | ひとつのランダム化試験または他施設・大規模レジストリ―研究の結果によるもの |
| C | 専門家および小規模臨床試験、サブ解析結果等で意見が一致しているもの |
| Ⅰ | 治療が有効というエビデンスがあるか、専門家の意見も広く一致している |
|---|---|
| Ⅱa | エビデンスや専門家の意見から、治療が有効である可能性が高い |
| Ⅱb | エビデンスや専門家の意見から、治療の有効性が、ほとんど確率されていない |
| Ⅲ | 治療は有効ではなく、時に有害というエビデンス・意見が多い |
引用:安定冠動脈疾患における待機的PCIのガイドライン【2011年改訂版】
PCIでバルーン拡張が主流であった少し前までは、保護されていない左主幹部病変や3枝病変は原則CABGが選択されたが、上の表を見てわかるように、現在ではPCIの適応が広がり、3枝病変も病変部によってはPCIが施行されるようになっている。
PCIの治療方法と手順
1、アプローチ(穿刺)部位を決定
橈骨動脈、上腕動脈、大腿動脈から穿刺する。
→穿刺部位や選択方法については、『冠動脈造影(CAG)』を参照。
2、シースを挿入

穿刺部を局所麻酔後に、シース(カテーテルなどの挿入口となるブラスチック製のデバイス)を血管内に挿入する。
3、ガイディングカテーテルを挿入

ガイディングカテーテルを、シースから血管内に挿入し、冠動脈の入口まで進める。
ガイディングカテーテルとは?
PCI専用のカテーテルで、動脈圧のモニタリング、造影剤の注入を行いながら、ステントなどを冠動脈に進めるための重要なカテーテル。
4、CAGで病変部の確認
ガイディングカテーテルから造影剤を流し、透視下で病変部を確認する。
5、病変部の末梢までPCI用ガイドワイヤーを挿入

ガイディングカテーテル内にPCI用ガイドワイヤーを通す。
そのまま曲がりくねった冠動脈を進めて、狭窄部を通過させるとても難しい手技となる。
PCI用ガイドワイヤーは種類が豊富で、病変部に適したものが選択される。
6、血管内超音波(IVUS)
IVUS(アイバス)は超音波カテーテルを用いて、血管内腔の状態を観察する検査。
バルーンやステントのサイズや石灰化の有無を確認することができる。
7、バルーン拡張(前拡張)
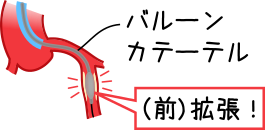
PCI用ガイドワイヤーを軸に、バルーンを挿入し、加圧器(インデフレーター)を用いて、バルーンを膨らませながら狭窄部の拡張(前拡張=プレ)を行う。

拡張を終えたら、バルーンをしぼめて抜く。
8、ステント留置

ステント付きのバルーンを挿入し、加圧器(インデフレーター)を用いて、バルーンとステントを拡張させる。

その後、バルーンのみ抜去し、ステントのみを留置する。
病変部が石灰化しているときには、血管内を削るロータブレータというカテ―テルを使用することも。
9、血管内超音波(IVUS)
ステントで血管内腔がしっかりと広がっているか確認する。
10、バルーン拡張(後拡張)
広がりが悪ければ、バルーンをもう一度膨らませて、拡張(後拡張=ポスト)する。
11、CAGで病変部の確認
造影剤を流し、最終確認。
12、シースを抜去し、止血
カテーテルやシースを抜去し、穿刺部は止血デバイス(TRバンドやとめ太くん)を用いて圧迫止血する。
PCIの合併症
迷走神経反射
局所麻酔による痛みや、過度な緊張により迷走神経反射が起こり、徐脈と血圧低下を呈することがある。
造影剤アレルギー
検査中に冠動脈に注入するヨード造影剤は、アレルギーを起こす危険性がある。
症状は、軽い皮疹程度のものから、重症例では、アナフィラキシーショックや心停止に至ることも。
不整脈
治療中の一時的な冠動脈の血流途絶により、発作性上室頻拍(PSVT)、心房細動(Af)、心房粗動(AFL)、心室頻拍(VT)、心室細動(VF)などの不整脈が起こることがある。
PSVT、Af、AFLでは動悸、VTやVFでは意識消失や痙攣が起こる。
VTでは血圧低下、VFは呼吸停止、ショックとなるため早急な対応が必要となる。
冠動脈解離・冠動脈穿孔・冠動脈破裂
ガイドワイヤーの挿入やバルーン拡張の手技により、血管内が裂ける冠動脈解離、血管に穴が開く冠動脈穿孔、血管が破裂する冠動脈破裂を起こす危険性がある。
穿孔・破裂が起きた場合には、心嚢内に血液が溜まり心タンポナーデを合併することがある。
出血や皮下血腫
治療中は抗凝固療法を行うことも多いので、治療直後やシース留置中は穿刺部から出血を起こしたり、皮下出血が出現することがある。
冠動脈閉塞
バルーン拡張術のみのでは再狭窄を起こす確率が高かったが、今はステント留置により冠動脈閉塞の合併症は格段に減少した。
しかし、ステント留置後にもステント内に血栓(ステント血栓閉塞)を生じることがある。24時間以内に発症する場合(急性血栓症)が多く、2~30日以内に発症する(亜急性血栓症)頻度は約1%と言われている。
PCI前の看護
説明と確認
患者の状態、治療内容を確認する
患者がPCIに至るまでの経過や既往歴、術前検査の結果、アレルギーの有無、内服薬など患者の状態を把握する。
そして、治療方法(治療箇所や穿刺部など)を確認する。
患者へ説明を行う
事前に確認した患者情報・治療方法をもとに、クリニカルパスやパンフレットを用いて治療の流れや注意事項について説明する。
事前に医師から検査結果や治療方法、手技、合併症などの説明を受けていても、患者に不安に感じていることは多いので、疑問や不安を確認し、患者の理解に合わせて補足説明を行う。
同意書の確認も忘れずに。
食事制限の確認
基本、検査直前の1食を中止するので、医師の指示や院内の規則にのっとり、食事を中止する。
水・お茶に限り飲水は検査前まで可能。
内服薬・中止薬の確認
アセチルコリン負荷試験を行う場合には、基本、痙攣が誘発されにくくなるカルシウム拮抗薬と硝酸薬を中止する。
また食止め時の糖尿病薬・インスリンは、低血糖を起こすため中止する。ビグアナイド系糖尿病薬は、造影剤との併用で、乳酸アシドーシスや腎機能障害を起こす危険性があるので、検査前後48時間は中止する。
必要な内服を確認
患者は、治療の1~2週間前から抗血小板薬を2剤内服するよう指示されている(DAPT:抗血小板薬2剤併用療法)。 飲み忘れず、内服できていたか、治療前まできちんと内服できているか確認する。
内服できていなければ、治療が延期になることもあるので、医師に報告するなど適切に対処する。
処置
剃毛
大腿動脈から穿刺時だけでなく、橈骨・上腕動脈からの穿刺時も、テープ固定で体毛が巻き込まれることがあるので、必要があれば剃毛する。
また、治療時に急遽、反対側から穿刺すころもあるので、両側剃毛するのが望ましい。
静脈路の確保
穿刺部とは逆側の前腕に18~20Gのルートを確保する。
前日から輸液の指示がある場合もあるので、その場合は輸液を繋げる。
尿道カテーテルの挿入
必ずしも必要ではないが、院内の決まりや医師の指示に従って、尿道カテーテルを挿入し、尿管は、穿刺部とは逆側に固定しておく。
また、両鼠経部にかからないよう、前張りをする。
末梢動脈の触知・マーキング
術中の血栓形成により動脈塞栓症や閉塞を起こと、末梢動脈の拍動が消失し冷感・痛みを生じる。
そのため、末梢循環の評価のために、上腕動脈から穿刺する場合には橈骨動脈、大腿動脈から穿刺する場合には足背動脈を触知し、マーキングをしておく。
また、受け持ちが変わっても評価できるよう、拍動の強さも観察し、記録しておく。
直前には装飾品、貴重品を後除く
検査室へ行く前には、義歯、指輪、ヘアピン、ネックレス、眼鏡、コンタクト、その他貴重品は体から外しておく。
更衣
肌着を脱いで、必要であれば上下の寝衣から長い寝衣に着替えを済ませておく。
PCI後の看護
適切な圧迫止血の実施、解除
穿刺部によって、使われる止血用具や圧迫時間は異なるため、院内のプロトコールや医師の指示に従い、減圧や圧迫の解除を行う。
→各穿刺部の止血用具については、『検査ー冠動脈造影(CAG)』参照
安静の保持
安静度は穿刺が上肢であれば2~3時間、大腿であれば6時間は安静が必要となる。安静時は食事・排泄も床上となるため、適宜介助する。
特に安静が長くなる大腿穿刺の場合、腰痛が出現しやすいので、腰の下にクッションを入れたり、マッサージを行い苦痛の軽減を図る。
それでも改善されなれば鎮痛剤も考慮する。
穿刺の観察
PCI後は抗血栓療法を行うため、圧迫止血や不十分な場合や、患者の安静が守れない場合には、出血を起こしたり、血腫を形成する場合がある。
患者には、穿刺部を屈曲しないように説明し、止血部の減圧や解除を行うときには、慎重に行い、出血する場合には再度加圧し止血を図る。
飲食の管理
治療後1~2時間後から食事摂取ができる。
(水分は直後から摂取可能)
治療後は、臥床したままの食事となったり、利き手が使えなくなったりするので、食べやすいおにぎりやパンなど、患者の状況に合わせて食事内容に変更しておく。
輸液と尿量の管理
検査で使用する造影剤は、長期間体内に残ることで、腎機能の悪化を招くことがあるため、早く排泄するために、十分な水分補給が必要となる。
特に、腎機能障害や脱水、糖尿病の患者は造影剤腎症を引き起こす危険性が高いので、水分摂取を促したり、十分な輸液・利尿を行い、尿量と尿比重、腎機能を適宜チェックする。
造影剤と尿比重
尿比重とは、尿中の『水』と『水以外』の割合を示した値。
造影剤が含まれると、水以外の老廃物が増えるので、尿比重は高くなる。その後、尿比重が正常値になれば、造影剤がすべて排泄されたと推測できるので、造影剤使用後はチェックしておきたい検査値!
心電図の装着と観察
治療後は、血栓や冠動脈攣縮により、冠動脈閉塞を起こすことがあるため、12誘導心電図モニターをとり、24時間はモニター心電図で観察する。
発見が遅れるとショックとなり命に関わるため、胸部症状やST変化、バイタルサインに十分注意する。

